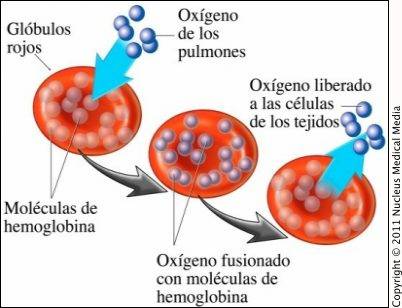
Hemoglobina |
Partamos por recordar que la sangre es un líquido viscoso que circula por todo el cuerpo humano a través de vasos cerrados y contiene, como pigmento respiratorio, la hemoglobina.
La hemoglobina, un pigmento de color rojo presente en los glóbulos rojos de la sangre, es una proteína de transporte de oxígeno y que está compuesta por la globina y cuatro grupos Heme .

|
| La hemoglobina, pigmento rojo en los glóbulos rojos. |
Cuando la hemoglobina se une al oxígeno se denomina oxihemoglobina o hemoglobina oxigenada , dando el aspecto rojo o escarlata intenso característico de la sangre arterial. Cuando pierde el oxígeno, se denomina hemoglobina reducida , y presenta el color rojo oscuro de la sangre venosa (se manifiesta clínicamente por cianosis ).
Los glóbulos rojos , conocidos también como eritrocitos o hematíes, s on el componente más abundante de la sangre, y actúan (por su componente de hemoglobinaa) transportando el oxígeno. Como su nombre lo indica, son células de color rojo (por el color de la hemoglobina) . Se fabrican en la médula roja de algunos huesos largos , y la disminución en el número normal de glóbulos rojos produce anemia .
Transporte del oxígeno y del dióxido de carbono (CO 2 )
Mecánicamente, el sistema circulatorio (la sangre) transporta el oxígeno desde los pulmones a los capilares y el anhídrido carbónico desde estos últimos a los pulmones.
|
| Los glóbulos rojos transportan, "montado" en la hemoglobina, al oxígeno. |
Como vemos, además de trasnportar el oxígeno, los eritrocitos también contribuyen, mediante dos mecanismos, a la eliminación del CO2 producido en las células:
1.- la hemoglobina tiene capacidad para fijar el CO 2 y transportarlo a los pulmones donde lo libera.
2.- los eritrocitos disponen de una enzima, la anhidrasa carbónica, que hace reaccionar el CO 2 con el agua produciendo el bicarbonato, un importante anión en la regulación del equilibrio ácido-base.
Combinación del oxígeno con la hemoglobina
Prácticamente todo el oxígeno transportado en la sangre arterial lo hace unido a la hemoglobina. Solo una pequeña porción del oxígeno se disuelve en el plasma sanguíneo.
En un adulto normal, la sangre contiene unos 150 gr de hemoglobina por litro. Cada gramo de hemoglobina puede combinarse con 1,34 ml. de oxígeno, con lo que 1 litro de sangre combina aproximadamente 200 ml. de O 2 (100% de saturación de hemoglobina)
Equilibrio Oxígeno-Hemoglobina
La unión del oxígeno a la hemoglobina depende de la presión parcial de oxígeno (PO 2 ) existente en ese momento. La relación existente entre unión del O 2 a la hemoglobina y su presión parcial se llama curva de equilibrio hemoglobina-oxíge no y se determina experimentalmente.
|
|
|
Fuente Imagen:
http://familydoctor.org/familydoctor/es/diseases-conditions/anemia.html |
La unión del oxígeno a la hemoglobina está relacionada con varios factores fisiológicos:
La unión con el oxígeno es reversible:
hemoglobina --> oxihemoglobina --> hemoglobina .
La reacción del oxígeno con la hemoglobina es muy rápida (del orden de milisegundos)
Contenido de oxígeno en la sangre
omo ya dijimos, el color de la sangre varía dependiendo de lo saturada de oxígeno que se encuentre, debido a las propiedades ópticas del grupo hemo de la molécula de hemoglobina. Cuando la molécula de hemoglobina libera oxígeno pierde su color rosado, adquiriendo un tono más azulado y deja pasar menos la luz roja.
El contenido o concentración de O 2 en sangre depende de tres factores fundamentales:
El O 2 disuelto y el transportado por la hemoglobina, que, a su vez, depende de la cantidad de hemoglobina y el porcentaje de saturación (S) de la hemoglobina.
Para calcular los valores de contenido de O 2 en la sangre, se deben conocer las condiciones de pH, temperatura, presión de CO 2 (PCO 2 ) y presión de O 2 (PO 2 ).
Transporte de oxígeno combinado con la hemoglobina
Reiterado de modo simple, la hemoglobina actúa como un vehículo que se carga de oxígeno en los capilares pulmonares y lo transporta a los tejidos.
Como ya lo vimos arriba, al entregar O 2 a los tejidos la hemoglobina oxigenada (oxihemoglobina) se transforma en hemoglobina reducida , que por ser un ácido débil puede atraer iones de H + (mayor acidez). Con ello aumenta la capacidad de transporte de CO 2 (efecto Haldane).
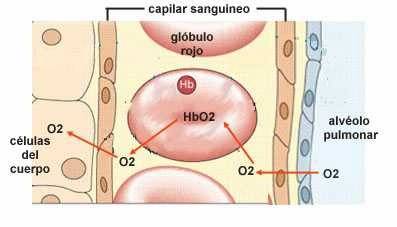
|
De este modo, la entrega de O 2 y la captación de CO 2 que tienen lugar en los capilares sistémicos son dos procesos que se favorecen mutuamente: un aumento de la presión de CO 2 en la sangre capilar, con la consiguiente disminución del pH, que facilita la entrega de O 2 (efecto Bohr), a la par que el aumento de hemoglobina reducida facilita la captación de CO 2 (efecto Haldane).
Aunque el CO 2 es un residuo del metabolismo que el organismo debe eliminar, en su camino hacia la atmósfera es un determinante crucial del control de la ventilación y del equilibrio ácido-base.
Saturación de la hemoglobina
Cada molécula de hemoglobina puede transportar cuatro moléculas de oxígeno. Ya dijimos que cuando el oxígeno se combina con la hemoglobina forma oxihemoglobina ; como contrapartida, la hemoglobina que no se combina con el oxígeno recibe el nombre de desoxihemoglobina .
Son muchos los factores que pueden influir en la saturación de la hemoglobina. Los tres más característicos son:
a) La presión parcial del oxígeno en el plasma
La combinación del oxígeno con la hemoglobina depende de la presión parcial del oxígeno (PO2) de la sangre y de la fuerza del enlace o afinidad entre la hemoglobina y el oxígeno.
Una elevada presión parcial del oxìgeno (PO2) en la sangre produce una casi completa saturación de la hemoglobina, que indica la cantidad máxima de oxígeno que se combina. Pero cuando la PO2 se reduce, también lo hace la saturación de hemoglobina.
b) El pH de la sangre
Si, por ejemplo, la sangre se vuelve más ácida, quiere decir que la hemoglobina está descargando más oxígeno a nivel de los tejidos.
El pH en los pulmones suele ser alto, por lo que la hemoglobina que pasa a través de los pulmones tiene una fuerte afinidad con el oxígeno, lo que favorece una elevada saturación.
No obstante, a nivel de los tejidos, el pH es más bajo, lo que provoca que el oxígeno se disocie de la hemoglobina y suministre así este oxígeno a los tejidos.
c) La temperatura de la sangre
La temperatura de la sangre también afecta a la disociación del oxígeno. El aumento de la temperatura en la sangre permite la descarga más eficaz del oxígeno. Por ello, la hemoglobina descargará más oxígeno cuando la sangre circule a través de los músculos activos calentados metabólicamente. En los pulmones, donde la sangre es más fría, la afinidad de la hemoglobina por el oxígeno aumenta, esto favorece la combinación con el oxígeno.
Ver: PSU: Biología;
Pregunta 07_2007
Capacidad de la sangre para trasportar oxígeno
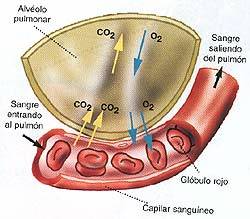
|
La capacidad de la sangre para transportar oxígeno es la cantidad máxima de oxígeno que la sangre puede transportar. Depende principalmente del contenido de hemoglobina de la sangre.
Cada 100 ml de sangre contienen un promedio de 14 a 18 g de hemoglobina en los hombres y de 12 a 16 g en las mujeres.
Cada g de hemoglobina puede combinarse con alrededor de 1,34 ml de oxígeno, por lo que la capacidad de transporte de oxígeno de la sangre es de 16 a 24 ml por cada 100 ml cuando la sangre está totalmente saturada de oxígeno.
Cuando la sangre pasa a través de los pulmones está en contacto con el aire alveolar unos 0,75 de s. Tiempo suficiente para que la hemoglobina se combine con casi todo el oxígeno que pueda retener, produciendo una saturación del 98 por ciento.
Con intensidades altas de ejercicio, el tiempo de contacto disminuye en gran medida, lo cual reduce los enlaces de la hemoglobina con el oxígeno y disminuye la saturación.
Transporte de dióxido de carbono
El dióxido de carbono (CO2) también depende de la sangre para su transporte. Una vez que el dióxido de carbono es liberado de las células es transportado en la sangre principalmente de tres maneras:
1.- Una pequeña cantidad (entre 7 y 10 por ciento), disuelto en el plasma
2.- La mayor parte (entre 60 y 70 por ciento), como iones de bicarbonato resultantes de la disociación del ácido carbónico, que también ha liberado iones de hidrógeno (H+) (acidez)
3.- Combinado con la hemoglobina.
La formación de iones de bicarbonato favorece la descarga de oxígeno.
A modo de recapitulación
El oxígeno es transportado en la sangre principalmente combinado con la hemoglobina (como oxihemoglobina), aunque una pequeña parte de este se disuelve en el plasma de la sangre.
La saturación de oxígeno en la hemoglobina se reduce:
cuando la presión del oxígeno (PO2) se reduce
cuando el pH disminuye
cuando la temperatura aumenta
Cada una de estas condiciones puede reflejar un aumento de la demanda local de oxígeno.
La hemoglobina suele estar saturada aproximadamente con el 98 por ciento de oxígeno. Esto refleja un contenido de oxígeno mucho más alto del que necesita nuestro cuerpo.
El dióxido de carbono es transportado en la sangre principalmente como iones de bicarbonato. Esto impide la formación de ácido carbónico que puede producir que los H+ se acumulen y se reduzca el pH. Cantidades menores de dióxido de carbono son transportadas disueltas en el plasma o combinadas con la hemoglobina
Fuentes Internet:
http://www.iqb.es/cbasicas/fisio/cap20/cap20_1.htm
http://escuela.med.puc.cl/publ/AparatoRespiratorio/05TransportesGases.html
Otra Fuente:
Fisiología del esfuerzo y del deporte, 6ª edición, por Jack H. Wilmore y David L. Costill, Editorial Paidotribo, 2007